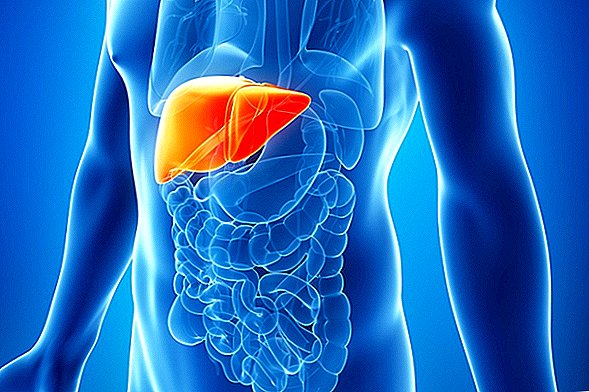
Le foie est un organe glandulaire abdominal du système digestif. Il est situé dans le quadrant supérieur droit de l'abdomen, sous le diaphragme et sur le dessus de l'estomac. Le foie est un organe vital qui soutient presque tous les autres organes à une certaine capacité.
Le foie est le deuxième plus grand organe du corps (la peau est le plus grand organe), selon l'American Liver Foundation (ALF), pesant environ 3 livres. (1,4 kilogrammes). À tout moment, le foie contient environ 1 pinte (un demi-litre) de sang - environ 13% de l'apport sanguin du corps, selon Johns Hopkins Medicine.
Le foie a la forme d'un ballon de football ou d'un cône et se compose de deux lobes principaux. Chaque lobe a huit segments qui se composent de 1000 petits lobes, ou lobules, selon Johns Hopkins. Les lobules sont reliés à des conduits qui transportent la bile vers la vésicule biliaire et l'intestin grêle.
Une fonction
"Le foie a un rôle complexe dans la fonction du corps", a déclaré Jordan Knowlton, infirmière praticienne avancée avancée à l'hôpital Health Shands de l'Université de Floride. "Désintoxication, métabolisme (y compris la régulation du stockage du glycogène), régulation hormonale, synthèse des protéines, digestion et décomposition des globules rouges, pour n'en nommer que quelques-uns."
En fait, selon Johns Hopkins, plus de 500 fonctions vitales ont été identifiées avec le foie, notamment:
- Production de bile, qui aide à emporter les déchets et à décomposer les graisses dans l'intestin grêle lors de la digestion.
- Production de certaines protéines pour le plasma sanguin.
- Production de cholestérol et de protéines spéciales pour aider à transporter les graisses dans le corps
- Conversion de l'excès de glucose en glycogène pour le stockage (le glycogène peut ensuite être reconverti en glucose pour l'énergie) et pour équilibrer et fabriquer du glucose au besoin
- Régulation des taux sanguins d'acides aminés, qui constituent les éléments constitutifs des protéines
- Traitement de l'hémoglobine pour l'utilisation de sa teneur en fer (le foie stocke le fer)
- Conversion de l'ammoniac toxique en urée (l'urée est un produit final du métabolisme des protéines et est excrétée dans l'urine)
- Effacer le sang des drogues et autres substances toxiques
- Régulation de la coagulation sanguine
- Résister aux infections en créant des facteurs immunitaires et en éliminant les bactéries de la circulation sanguine
- Élimination de la bilirubine, également des globules rouges. En cas d'accumulation de bilirubine, la peau et les yeux jaunissent.
Désintoxication
L'un des rôles les plus connus du foie est celui de système de détoxication. Il élimine les substances toxiques du sang, comme l'alcool et les drogues, selon la Fondation canadienne du foie. Il décompose également l'hémoglobine, l'insuline et les hormones excessives pour maintenir les niveaux d'hormones en équilibre. De plus, il détruit les vieilles cellules sanguines.
Le foie est vital pour une fonction métabolique saine. Il métabolise les glucides, les lipides et les protéines en substances utiles, telles que le glucose, le cholestérol, les phospholipides et les lipoprotéines qui sont utilisées dans diverses cellules du corps, selon les Hypertextes pour la physiopathologie de la physiopathologie: fonctions métaboliques du foie de l'Université d'État du Colorado. Le foie décompose les parties inutilisables des protéines et les convertit en ammoniac et éventuellement en urée.
Maladie du foie
Selon la Fondation canadienne du foie, il existe plus de 100 types de maladies du foie et elles sont causées par une variété de facteurs, tels que les virus, les toxines, la génétique, l'alcool et des causes inconnues. Les maladies hépatiques les plus courantes sont les suivantes:
- Syndrome d'Alagille
- Déficit en alpha 1 anti-trypsine
- Hépatite auto-immune
- Atrésie biliaire
- Cirrhose
- Maladie kystique du foie
- Maladie du foie gras
- Galactosémie
- Calculs biliaires
- Syndrome de Gilbert
- Hémochromatose
- Cancer du foie
- Maladie du foie pendant la grossesse
- Hépatite néonatale
- Cirrhose biliaire primitive
- Cholangite sclérosante primitive
- Porphyrie
- Syndrome de Reye
- Sarcoïdose
- Hépatite toxique
- Maladie de stockage du glycogène de type 1
- Tyrosinémie
- Hépatite virale A, B, C
- Maladie de Wilson
Selon les National Institutes of Health (NIH), l'un des symptômes de la maladie du foie est la jaunisse - la peau et les yeux jaunâtres. Les autres symptômes comprennent des douleurs abdominales et un gonflement, des démangeaisons persistantes, des urines foncées, des selles pâles, des selles sanglantes ou noires, un épuisement, des ecchymoses facilement, des nausées et une perte d'appétit.
Foie gras
Il existe deux types de stéatose hépatique, selon la Cleveland Clinic: celle causée par une consommation excessive d'alcool (stéatose hépatique) et celle qui ne l'est pas (stéatose hépatique non alcoolisée ou stéatohépatite non alcoolisée).
En parlant des deux conditions, Knowlton a déclaré: "Un peu de graisse sur le foie est normale, mais lorsqu'elle commence à s'accumuler à plus de 5 à 10%, elle peut entraîner des dommages permanents au foie et une cirrhose." Il augmente également le risque d'insuffisance hépatique ou de cancer du foie. Le foie gras "peut être causé par la génétique, l'obésité, le régime alimentaire, l'hépatite ou l'abus d'alcool", a déclaré Knowlton. D'autres facteurs de risque comprennent une perte de poids rapide, le diabète, un taux de cholestérol élevé ou des triglycérides élevés, selon l'ALF.
Certaines personnes peuvent souffrir de stéatose hépatique même si elles ne présentent aucun facteur de risque. Selon le système de santé de l'Université du Michigan, jusqu'à 25% de la population américaine souffre de stéatose hépatique. Il n'y a pas de traitement médical pour la stéatose hépatique, bien que l'évitement de l'alcool, une alimentation saine et l'exercice physique peuvent aider à prévenir ou à inverser la stéatose hépatique à ses débuts.
Foie élargi
Selon la clinique Mayo, une hypertrophie hépatique (ou hépatomégalie) n'est pas une maladie en soi, mais un signe d'un problème grave sous-jacent, comme une maladie du foie, un cancer ou une insuffisance cardiaque congestive. Il ne peut y avoir aucun symptôme d'une hypertrophie hépatique, mais s'ils le sont, ils sont les mêmes que les symptômes d'une maladie du foie. Normalement, le foie ne peut pas être ressenti à moins que vous ne respiriez profondément, mais s'il est hypertrophié, votre médecin peut le sentir, selon le NIH. Le médecin peut alors faire des examens, des IRM ou des échographies de l'abdomen pour déterminer si vous avez une hypertrophie du foie. Le traitement impliquera d'aborder le problème sous-jacent.
Douleurs hépatiques
Des douleurs hépatiques sont ressenties dans la partie supérieure droite de l'abdomen, juste en dessous des côtes. Habituellement, il s'agit d'une douleur sourde et vague, bien qu'elle puisse parfois être assez intense et provoquer des maux de dos. Parfois, les gens le perçoivent comme une douleur à l'épaule droite. Il est souvent confondu avec des douleurs abdominales, des maux de dos ou des reins, selon le New Health Guide. Il peut être difficile de déterminer l'emplacement exact ou la cause de ces douleurs, il est donc important de consulter un médecin. Les médecins peuvent effectuer des analyses de sang, des échographies ou des biopsies pour déterminer la cause de la douleur.
Les douleurs hépatiques peuvent être le résultat de diverses causes. Certaines causes courantes sont: ascite (liquide dans l'abdomen), cirrhose, hépatite, insuffisance hépatique, hypertrophie hépatique, abcès hépatique et tumeurs hépatiques.
Insuffisance hépatique
L'insuffisance hépatique est une condition médicale urgente et potentiellement mortelle. Cela signifie que le foie a perdu ou perd toutes ses fonctions. "Les foies échouent généralement progressivement", a déclaré Knowlton, "mais parfois peuvent être rapides." Les premiers symptômes de l'insuffisance hépatique sont généraux, ce qui rend difficile de savoir que le foie est défaillant. Knowlton a déclaré: "Les symptômes de l'insuffisance hépatique peuvent inclure des nausées, des changements d'appétit, de la fatigue, de la diarrhée, un ictère, des saignements faciles." Au fur et à mesure que la condition s'aggrave, elle a déclaré que les symptômes pourraient inclure "la confusion mentale et le coma".
"Les causes typiques de l'insuffisance hépatique comprennent le surdosage de Tylenol, les virus, les hépatites B et C, la cirrhose, l'alcoolisme et certains médicaments", a déclaré Knowlton. Emory Healthcare de Géorgie a déclaré qu'il existe deux types d'insuffisance hépatique: chronique et aiguë. L'insuffisance hépatique chronique est le type d'insuffisance hépatique le plus courant. C'est le résultat de la malnutrition, de la maladie et de la cirrhose, et il peut se développer lentement au fil des ans. L'insuffisance hépatique aiguë est plus rare et peut survenir soudainement. L'insuffisance hépatique aiguë est généralement le résultat d'une intoxication ou d'une surdose de médicament.
Les traitements de l'insuffisance hépatique dépendent du cas. Knowlton a déclaré: "Les options de traitement sont principalement favorables (hospitalisation et traitement jusqu'à la récupération du foie), mais peuvent finalement nécessiter une transplantation hépatique."
Greffe du foie
Les foies donnés peuvent provenir de cadavres ou de donneurs vivants. Dans le cas de donneurs vivants, le donneur donne une partie de son foie à une autre personne, selon l'American College of Gastroenterology. Le foie peut repousser, de sorte que les deux personnes devraient se retrouver avec un foie sain et fonctionnel. Selon l'Institut national du diabète et des maladies digestives et rénales, la cirrhose est la raison la plus courante pour laquelle les adultes subissent une transplantation hépatique, bien que les transplantations puissent également être effectuées pour les patients atteints de diverses maladies du foie ou d'un cancer du foie à un stade précoce.
Une greffe de foie est une chirurgie très grave qui peut prendre jusqu'à 12 heures. Selon la clinique Mayo, il existe plusieurs risques liés aux greffes de foie, notamment:
- Complications des voies biliaires, y compris fuites ou rétrécissement
- Saignement
- Caillots sanguins
- Insuffisance du foie donné
- Infection
- Problèmes de mémoire et de réflexion
- Rejet du don de foie
Si vous avez une greffe du foie, vous pouvez vous attendre à rester à l'hôpital pendant au moins une semaine après la chirurgie, à subir des examens réguliers pendant au moins trois mois et à prendre des anti-rejets et d'autres médicaments pour le reste de votre vie. Il faudra de six mois à un an pour se sentir complètement guéri de la chirurgie.
Le succès de la transplantation hépatique dépend du cas individuel. Les transplantations de cadavres ont un taux de réussite de 72%, ce qui signifie que 72% des receveurs de transplantation hépatique ont vécu pendant au moins cinq ans après la chirurgie. Les greffes de donneurs vivants ont eu un taux de réussite légèrement plus élevé, à 78%, selon la clinique Mayo.
Choses qui peuvent nuire au foie
Alors que certaines maladies du foie sont génétiques, d'autres sont causées par des virus ou des toxines, comme les médicaments et les poisons. Selon la clinique Mayo, certains facteurs de risque comprennent la consommation de drogues ou d'alcool, une transfusion sanguine avant 1992, des taux élevés de triglycérides dans le sang, le diabète, l'obésité et l'exposition au sang et aux fluides corporels d'autrui. Cela peut se produire à cause d'aiguilles de drogue partagées, d'aiguilles de tatouage ou de piercing insalubres et de rapports sexuels non protégés.
L'alcool joue un rôle important dans les dommages au foie. On pense que l'alcool pourrait éventuellement modifier le type de champignons vivant dans le foie, entraînant une maladie, selon une petite étude publiée le 22 mai 2017 dans le Journal of Clinical Investigation. Si cela est vrai, cela pourrait conduire à de nouvelles options de traitement. Les résultats suggèrent que "nous pourrions être en mesure de ralentir la progression de la maladie alcoolique du foie en manipulant l'équilibre des espèces fongiques vivant dans l'intestin d'un patient", co-auteur de l'étude, le Dr Bernd Schnabl, professeur agrégé de gastro-entérologie à l'Université de Californie , San Diego School of Medicine, a déclaré dans un communiqué.